
Сахарный диабет у взрослых состоит из пяти типов заболеваний, которые имеют разные физиологические и генетические профили, а не классическую классификацию типа 1 и 2. Так считают скандинавские исследователи и их результаты исследований, как они считают, могут приблизить обещанную персонализированную медицину.
Собрав данные о почти 15 000 пациентов из пяти когорт в Швеции и Финляндии, с использованием шести стандартных измерений, они идентифицировали пять кластеров пациентов с диабетом.
Они разделили их на три тяжелые и две умеренные формы заболевания:
один соответствует диабету типа 1,
а остальные четыре представляют собой подтипы диабета типа 2.
Кластеры включали:
1) один из очень устойчивых к инсулину лиц с значительно более высоким риском развития диабетической нефропатии,
2) еще одного из относительно молодых людей с дефицитом инсулина с низким метаболическим контролем (высокий уровень HbA 1c )
3) и большой группой пожилых пациентов с самым доброкачественным течением заболевания.
Существенно, что лечение часто не соответствовало типу диабета.
Исследование, опубликованное онлайн 1 марта в журнале Lancet Diabetes & Endocrinology , может иметь важные последствия не только для диагностики и лечения диабета, но и для будущего терапевтического руководства.
«Существующие руководящие принципы лечения ограничены тем фактом, что они реагируют на плохой метаболический контроль, когда он развился, но не имеют средств для прогнозирования того, какие пациенты нуждаются в усиленном лечении», – приводит ведущий автор Leif Groop, MD, PhD, Центр диабета Университета Лунда, Мальме, Швеция, и Фолхалсанский научный центр, Хельсинки, Финляндия, говорится в пресс-релизе журнала.
«Это исследование направляет нас к более клинически полезному диагнозу и представляет собой важный шаг к прецизионной медицине при диабете».
В сопроводительной редакционной статье Роб Слейдек, MD, Университет Макгилла и Инновационный центр Квебека генома в Монреале, Канада, указывает, что в будущих исследованиях необходимо будет учитывать влияние возраста на результаты лечения пациентов и что другие факторы, не включенные в анализ также могут оказать влияние.
«Тем не менее, обнаружение того, что простые параметры, оцененные на момент постановки диагноза, могут надежно стратифицировать пациентов с диабетом в соответствии с прогнозом, является неотложным и ставит задачу разработки методов прогнозирования результатов пациентов с диабетом типа 2, которые являются более обобщаемыми и всеобъемлющими», он написал.
«Кроме того, физиологическая основа характеристик, характеризующих каждый кластер, дает сильное обоснование для изучения генетической архитектуры и молекулярных механизмов, которые приводят к гетерогенности при представлении и прогрессировании диабета у взрослых».
Sladek сообщила Medscape Medical News, что он «не был полностью удивлен», что было всего пять кластеров диабета.
«Мы уже знаем, что существует группа взрослых пациентов, страдающих тяжелым дефицитом инсулина. Кроме того, мы считаем, что диабет является балансом между потребностями инсулина или резистентностью к инсулину, скажем, от ожирения и производства инсулина», – сказал он.
«Поэтому я, возможно, ожидал, что пара [групп] идентифицирует пациентов с резистентностью к инсулину».
Кластеры 1 и 2 имели наивысшие уровни HbA 1c
Диабет в настоящее время классифицируется как:
- диабет типа 1,
- диабет типа 2
и ряд менее распространенных заболеваний, таких как
- латентный аутоиммунный диабет у взрослых (LADA),
- диабет созревания в молодом возрасте (MODY)
- и вторичный диабет.
Классификация диабета на тип 1 и тип 2 опирается преимущественно на наличие или отсутствие, соответственно, аутоантител против панкреатических бета-клеточных антигенов и более молодого возраста.
Исходя из этого, от 75% до 85% пациентов идентифицированы как имеющие диабет типа 2.
Недавние исследования антител к декарбоксилазе глутаматной кислоты (GADA) и секвенирования генов показали, что диабет типа 2, в частности, является сильно гетерогенным.
Кроме того, Гроп отметил, что «данные свидетельствуют о том, что раннее лечение диабета имеет решающее значение для предотвращения осложнений, связанных с сокращением жизни».
«Более точное диагностирование диабета может дать нам ценную информацию о том, как он будет развиваться с течением времени, что позволит нам прогнозировать и лечить осложнения до их развития».
Поэтому исследователи установили более совершенную классификацию диабета, которая позволила бы индивидуализировать лечение и идентифицировать пациентов с диагнозом, которые наиболее подвержены риску осложнений.
Они собрали данные из пяти когорт: шведские все новые диабетики в Scania (ANDIS), реестр диабетиков Scania (SDR), все новые диабетики в Упсале (ANDIU), реестр диабета Вааса (DIREVA) и диета Мальмё и кардиоваскулярная артерия рака (MDC- CVA).
Команда использовала шесть переменных для проведения кластерного анализа с данными из 8980 пациентов из ANDIS, все из которых были диагностированы с диабетом в период с 2008 по 2016 год.
Переменные включали:
- присутствие GADA;
- возраст при постановке диагноза;
- индекс массы тела (ИМТ);
- HbA 1c ;
- и оценки гомеостатической модели 2 (HOMA2) бета-клеточной функции (HOMA2-B) и резистентности к инсулину (HOMA2-IR) на основе C-пептидных концентраций (которые лучше, чем инсулин у пациентов с диабетом), рассчитанных с использованием калькулятора HOMA.
Анализ выявил наличие пяти кластеров диабета у мужчин и женщин с аналогичными распределениями между ними, как показано в таблице.
Пять кластеров диабета
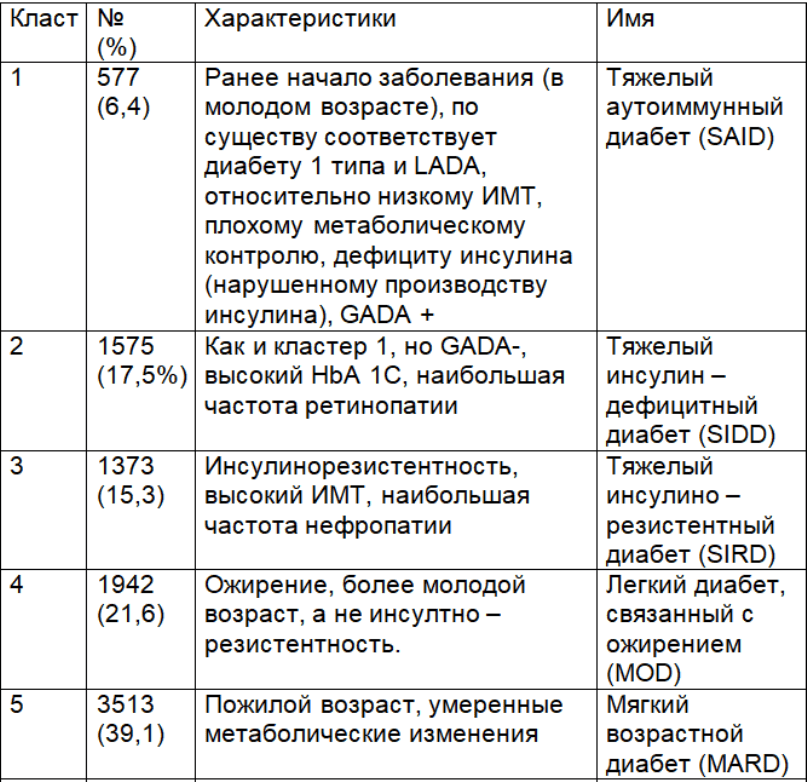
Затем ученые исследовали кластеры у 1466 пациентов из SDR, 844 пациентов из ANDIU и 3485 пациентов из DIREVA и выявили сходные распределения пациентов и характеристики кластера.
Глядя на прогрессирование заболевания и лечение, команда обнаружила, что кластеры 1 и 2 имеют значительно более высокие уровни HbA 1c, чем другие кластеры, которые сохранялись во время наблюдения.
Пациенты в кластерах 1 и 2 с большей вероятностью имели кетоацидоз при диагнозе (31% и 25%) по сравнению с другими кластерами (<5%), из которых наибольший предиктор был показан HbA 1c (отношение шансов [OR] на изменение SD, 2,73; P <0,0001).
Инсулин назначали 42% пациентов с кластером 1 и 29% пациентов с кластером 2, но менее 4% пациентов в других кластерах. Время для длительного использования инсулина было также самым коротким в этих двух кластерах.
Первый шаг к прецизионной медицине при диабете.
Использование Metformin было самым высоким в кластере 2 и самым низким в кластерах 1 и 3.
Функция почек и побочные реакции не оказали существенного влияния на использование метформина.
Кластер 3 подвергался наибольшему риску развития хронических заболеваний, при среднем наблюдении 3,9 года.
Этот кластер также имел более высокий риск диабетической нефропатии и макроальбуминурии, чем другие пациенты (отношение риска [HR], 2,18, P= 0,0026).
Пациенты в кластере 3 также имели значительно более высокий риск развития почечной болезни на конечной стадии (HR против кластера 5, 4,89, P <0,0001).
Диабетическая ретинопатия была более распространена в кластере 2, при OR 1,6 против кластера 5 (в ANDIS).
Группа также сообщает, что не было ни одного генетического варианта, связанного со всеми пятью кластерами, и что каждый кластер имел генетический профиль, отличный от диабета типа 2 в целом.
Признавая, что их исследование имеет несколько ограничений и требует подтверждения в других, менее однородных популяциях, исследователи говорят, что комбинированная информация, представленная переменными в их анализе, «превосходит измерение только одного метаболита, глюкозы».
«Благодаря объединению этой информации от диагностики с информацией в системе здравоохранения, это исследование является первым шагом на пути к более точному клинически полезному расслоению», – продолжают они.
«Эта новая субстратификация может изменить то, как мы думаем о диабете типа 2, и помогать адаптировать и нацеливать раннее лечение на пациентов, которые выиграют больше всего, тем самым представляя собой первый шаг к прецизионной медицине при диабете», – добавляют они.
Команда также считает, что кластеры, которые они идентифицировали, «могут быть легко применены как к существующим когортам диабета (например, от испытаний на наркотики), так и к пациентам в клиниках диабета».
«В настоящее время разрабатывается веб-инструмент для назначения пациентам конкретным кластерам при условии, что соответствующие переменные были измерены», – отмечают они.
Как эти данные относятся к диабету типа 3c?
Текущие результаты следуют результатам исследования, опубликованного в конце 2017 года, в котором показано, что пациенты с диабетом в результате диабета поджелудочной железы – тип 3c – часто ошибочно диагностируются как диабет типа 2.
Как сообщается на Medscape Medical News , что анализ более чем 30 000 случаев диабета показал , что тип 3с диабет, также известный как диабет экзокринной поджелудочной железы, почти так же часто , как диабет типа 1 и диагностируется более чем у 87% пациентов.
Неправильный диагноз приводит к увеличению риска плохого гликемического контроля по сравнению с пациентами с диабетом типа 2 и гораздо большей зависимостью от инсулина.
Слейдек сказал, что нынешнее исследование напрямую не связано с диабетом типа 3c, поскольку этот последний, более редкая форма заболевания считается «вторичным диабетом».
«Другими словами, это происходит в результате хорошо известного процесса болезни, который не меняет секрецию инсулина напрямую и независимо», – сказал он.
Отмечая, что у пациентов с диабетом типа 3c была какая-то форма экзокринной болезни поджелудочной железы, которая поражала эндокринную функцию, Сладек сказал, что
«это может произойти по многим причинам, которые разделяют общую черту, что экзокринный ущерб поджелудочной железы предшествует развитию диабета».
«Напротив, пациенты с диабетом 1 или 2 типа имеют нормальную экзокринную функцию поджелудочной железы».
Это исследование было профинансировано Шведским исследовательским советом, Европейским исследовательским советом, Винновой, Академией Финляндии, Фондом Ново Нордиск, Госпитальной больницей Вазы, Университетской больницей Скании, Фондом Сигрид Юселиус, Европейским союзом, Шведским фондом стратегических исследований, Фондом сердца Якобстадзнейдена, Фолхалсаном Исследовательский фонд и Фонд Оллквиста.
Это было проведено исследователями из Университета Лунда, Университетской больницы Сконе, Центральной больницы Вааса, Центра здравоохранения Вааса, Университета Уппсалы, Университетской больницы Лунда, Исследовательского центра Фолхалсан, Центральной больницы Хельсинского университета, Университета Хельсинки и Университета Гетеборга.
Автор Лиам Дэвенпорт
01 марта 2018 г
Перевод Галины Лушановой.

31 РЕЦЕПТ
САЛАТОВ ИЗ СЫРОЙ МОРКОВКИ




